復旦大學附屬中山醫院腎內科 鄒建洲(副教授)
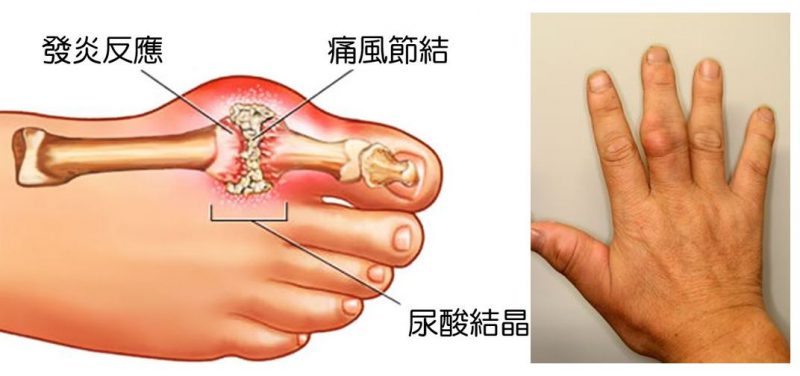
隨著生活水準的提高,高嘌呤、高蛋白飲食大量攝入,患痛風的人數日益增多。得了痛風,除了飲食控制之外,往往需要在醫生指導下服用一些藥物,以控制病情。然而,許多病人缺乏藥物治療痛風的基本常識,以致走入用藥誤區,傷害身體健康。
誤區一 亂“消炎“
生活實例
馬先生今年50歲。近日他參加朋友聚餐,回家當晚出現左側足趾疼痛不適。第二天,他發現疼痛部位為紅、腫,皮膚溫度升高,下午開始發熱,體溫達38.4,即至醫院就診,查血白細胞升高,血尿酸也升高,醫生診斷為痛風急性發作,給予布洛芬和碳酸氫鈉治療。回家後,馬先生告訴妻子自己血白細胞很高,腳趾“發炎”。他妻子想,發炎當然要用抗生素,便從藥箱翻出以往備用的抗生素阿莫西林膠囊,讓馬先生口服,而把醫生開的布洛芬放在一邊。3天后,馬先生足趾疼痛仍未緩解,只好再次至醫院就診,醫生讓他立即停用抗生素,並趕快應用布洛芬,遵醫囑服藥2天后,馬先生的腳趾關節紅腫疼痛消失。
醫生解析:痛風發作雖然本質是關節的急性炎症發作,可引起紅腫熱痛及發熱。但是,這種炎症是一種無菌性炎症,其“消炎”手段是應用非甾體消炎藥,如布洛芬、雙氯芬酸鈉、吲哚美辛等或秋水仙堿,嚴重者也可應用糖皮質激素“消炎”。
抗生素有抑菌和殺菌作用,可以治療細菌感染。痛風急性發作是無菌性炎症,此時,應用抗生素治療不僅無效,還可能由於濫用抗生素而誘導機體耐藥細菌產生,並可引起機體菌群失調而導致偽膜性腸炎及真菌感染。此外,有部分抗生素,如青黴素還會抑制機體尿酸從腎臟排泄,使機體血尿酸水準升高,由此可導致痛風發作加重,並使病程延長。
誤區二 亂“止痛”
生活實例
趙先生54歲,既往有多年痛風病史。平時,他應用痛風利仙治療,效果尚可。近日參加同學聚餐後,他的痛風再次發作。考慮到平時用痛風利仙效果不錯,因此他趕快加大了痛風利仙的劑量,由每日半粒加到1.5粒。結果,他的痛風發作不但沒有緩解,反而更重了,本來是右足趾關節疼痛,結果發展到右膝關節也出現紅腫熱痛。至醫院就診,醫生囑咐他應用雙氯芬酸鈉,很快,右膝關節、右足趾關節疼痛緩解。
醫生解析:
雖然痛風的急性發作是由血尿酸升高引起,但在急性發作期,如一味加大降尿酸藥物痛風利仙劑量,降低血尿酸水準,是不能緩解痛風發作的。因為在痛風發作時,血液中的尿酸很大一部分已沉積到關節腔中,此時,血尿酸水準往往已降低,加大降尿酸藥物劑量,進一步降低血尿酸水準的價值已經不大。因此,在痛風急性發作時,常規的辦法是應用非甾體消炎藥或秋水仙堿進行抗炎、止痛治療,待痛風急性發作過去後,再根據血尿酸水準應用或調整降尿酸藥物。
研究證實,降尿酸藥物在剛開始應用時還有可能會促進尿酸在關節腔中沉澱結晶。因此,在痛風發作時,如快速加大降尿酸藥物的劑量可能會進一步促進尿酸在關節腔中沉澱結晶,加劇痛風發作。上述例子中趙先生在加大痛風利仙劑量後,痛風反而加重就是這個原因。另外,需要指出的是,一些血尿酸極高的初治患者,在應用降尿酸藥物時,建議從小劑量開始,以避免血尿酸快速下降,導致關節腔中尿酸鹽發生沉澱結晶,引起痛風急性發作。
專家簡介
鄒建洲 復旦大學附屬中山醫院腎內科副教授、副主任醫師,上海市醫學會腎臟病學分會委員。擅長急性腎衰竭、狼瘡性腎炎、痛風性腎病、慢性腎衰竭相關併發症等疾病的臨床診治。